近日,《自然》医学期刊子刊自然生物技术《nature biotechnology》发表了一篇封装干细胞衍生的β细胞对1型糖尿病患者发挥血糖控制作用的综述。该综述报告了一个研究组的1年中期结果,该研究组在具有优化膜穿孔模式的装置中接受了高出2-3倍的细胞剂量。
每隔3个月通过膳食刺激血浆C肽水平来测量β细胞功能,并通过连续血糖监测 (CGM) 和胰岛素剂量来评估对血糖控制的影响。在基线C肽检测不到的10位患者中,有3位从第6个月起达到了≥0.1nmoll-1的水平,这与CGM测量结果的改善和胰岛素用量的减少相关,表明了葡萄糖控制效果。C肽最高的患者(0.23nmoll-1)在第12个月时,CGM时间范围从55%增加到85%;在第6个月时,该患者哨点装置中的β细胞质量是初始细胞质量的4%,这表明了提高疗效的方向。

主要症状
1型糖尿病(T1D)患者胰腺中的β细胞耗竭,因此细胞无法根据代谢需要调节胰岛素的供应。外源性胰岛素可以替代胰岛素储备的损失,但不能替代细胞对胰岛素合成和释放的微调控制。胰岛素用药可减少大多数患者的高血糖发作,从而避免或延缓慢性并发症的发生,但也有可能发生危及生命的低血糖事件,增加慢性病患者的生活负担。从人类供体胰腺制备的胰岛进行肝内移植的结果表明,β细胞替代治疗T1D具有潜力。这种细胞疗法可解决大多数受者的低血糖问题,从而大大提高他们的生活质量。此外,该疗法可使血糖控制基本恢复正常,50%以上的患者在5年内不再需要外源性胰岛素治疗。由于供体细胞短缺以及需要持续的免疫抑制治疗以防止移植物排斥反应,从而带来了危及生命的并发症风险,因此手术的实施受到了限制。
原则上,供体细胞的短缺和免疫抑制的要求都可以通过使用从人类多能干细胞(hPSCs)中提取的完全包裹的β细胞来解决。

临床试验验证:封装干细胞衍生的β细胞对1型糖尿病患者发挥血糖控制作用
在这里,我们描述了由10名T1D患者组成的研究组的1年随访情况,这些患者(1)接受的设备比之前的研究多两倍到三倍,并且接受的设备的膜穿孔密度和模式是之前研究的与装置中较高的细胞存活率和较高的血浆 C肽诱导相关。
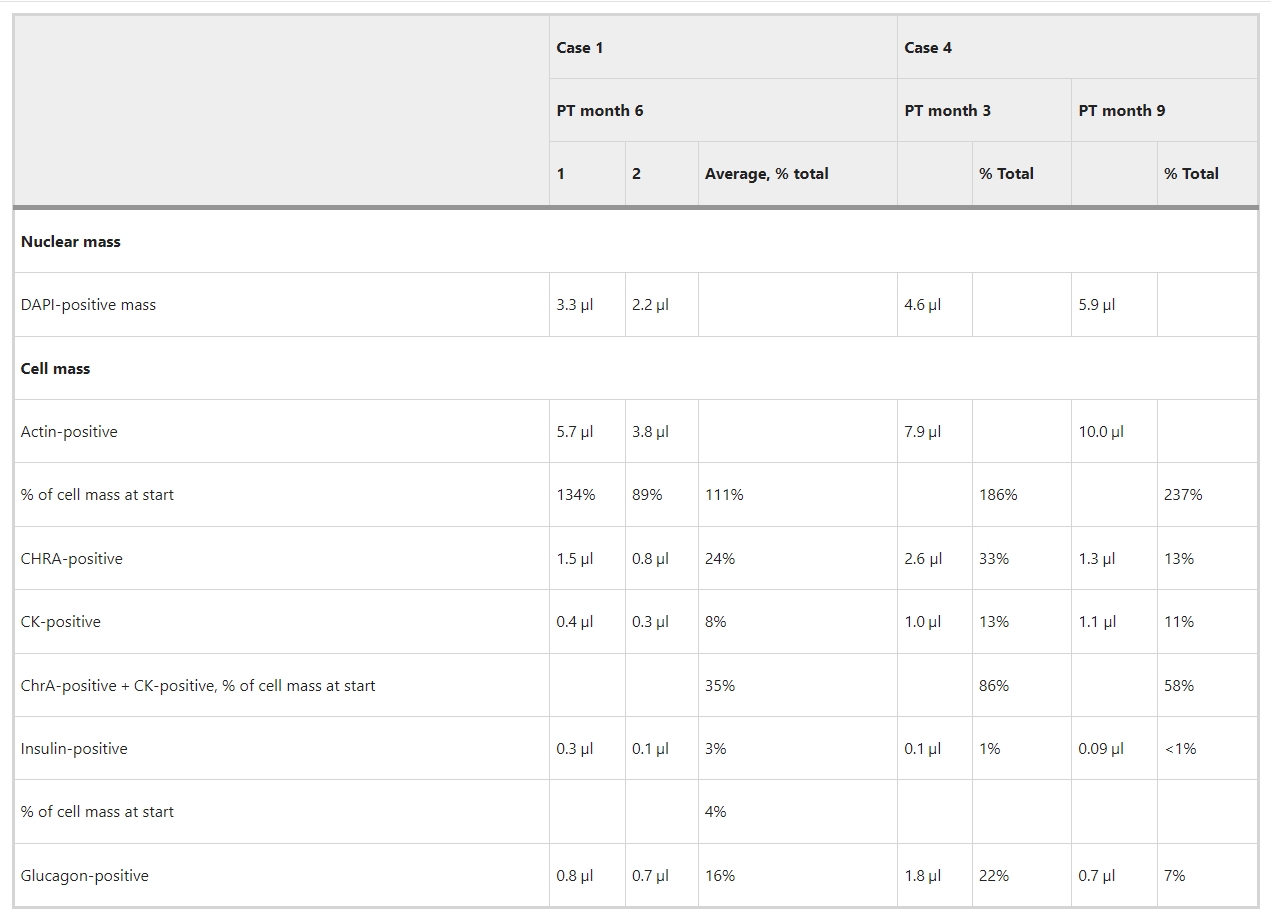
10名接受者中的4名在第6个月时达到了可检测血浆C肽的主要终点。这4名接受者中的3名达到了C肽≥0.1nmol l−1,并且在第6个月和第9个月时表现出血糖控制的改善,如连续显示血糖监测 (CGM) 措施与减少外源性胰岛素剂量一起进行。对从效果最好的患者(病例1)处回收的装置中的细胞组成进行定量分析表明,第6个月时达到的β细胞量为初始细胞量的4%,并且其比例较低(占所有细胞的3%) )—比α 细胞群低五倍(占所有细胞的16%)。
结果
试验设计概述
该试验检验了皮下植入PEC-Direct对免疫抑制下T1D患者的疗效,免疫抑制由抗胸腺细胞球蛋白诱导并由吗替麦考酚酯和他克莫司维持。植入物由八个(案例1和6)或10个大型(剂量探索)和两个或三个(案例 1)小型(用于分析的哨兵)单元组成,每个单元分别包含~75×106和~7×106PEC-01细胞(方法)。
在筛选时,10名患者表现出β细胞耗竭状态,如混合膳食耐受测试 (MMTT) 基础时和第90分钟时血浆C肽水平低于检测限 (LOD) (0.03 nmol l-1)。主要终点是第6个月时MMTT诱导的C肽增加至LOD以上。次要终点是C肽水平>0.07nmol l−1、CGM措施的改善以及随访1年内胰岛素剂量的减少。通过联合检查C肽水平、CGM数据和胰岛素剂量来评估植入物改善血糖控制的功能。
记录治疗中出现的不良事件(TEAE)。没有一例导致退出研究,也没有一例与方案中定义的特殊关注不良事件 (AESI) 相对应。最常见的TEAE是手术疼痛。两名患者报告了治疗中出现的严重不良事件 (TESAE),一名患者归因于手术操作,另一名患者则归因于方案指定的免疫抑制。
PEC-Direct接受者中膳食刺激的血浆C肽
在植入后第3个月,10名接受者中有5名表现出MMTT诱导的C肽水平高于LOD (0.05–0.07nmol l-1)(表1)。第6个月时,可检测到的C肽在10名接受者中的4名中仍然存在,达到了主要疗效终点,并且在更长的随访期间。这四名患者中的三名直到第12个月才达到C肽水平>0.07nmol l-1 (0.10–0.23 nmoll-1 )的次要终点(图1)。在该反应组与植入时患者的特征之间没有观察到相关性。
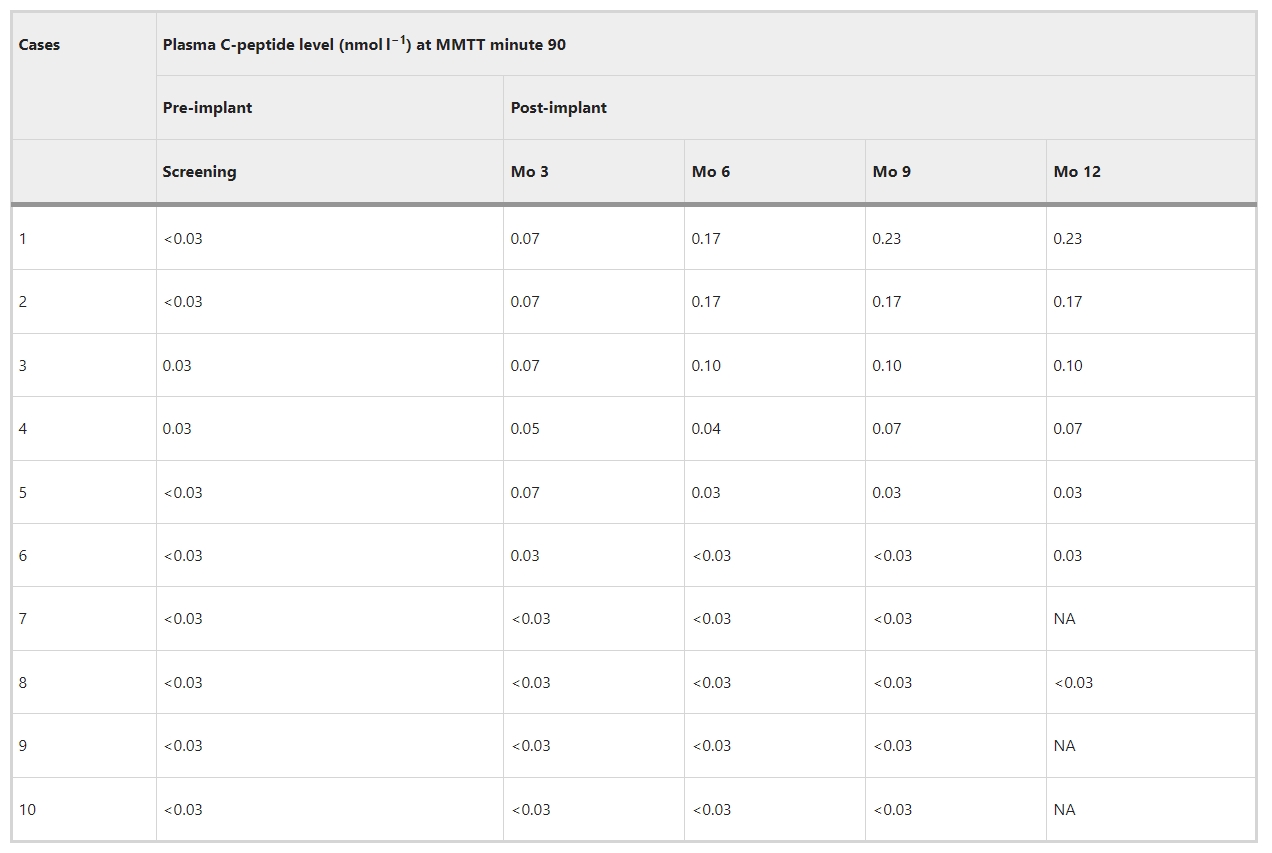
在12个月内,对达到种植体功能主要功效终点(在基线以上第90分钟时进行6个月MMTT刺激的C肽;表1)的患者进行血糖控制标记物的相关变化检查。第一个(顶部)面板显示了每隔3个月在基础时间点(T0,第0分钟)和MMTT刺激时间点(T90,第90分钟)的血浆C肽水平;水平≤LOD用十字表示。病例 1、2和3达到了种植体功能的次要疗效终点(血浆C肽 0.07nmoll-1),并维持到第12个月(红线)。
这些MMTT点的血糖(第二幅图)表示第90分钟时的葡萄糖刺激状态。第三幅图和第四幅图显示了3个月间隔内源自CGM的血糖控制终点。TAR血糖(≥180mgdl−1)和TIR血糖(71–180mgdl−1)已被定义为目标血糖控制的核心终点(TIR>70%和TAR<25%,第三张图中的阴影区域)。
达到种植体功能次要终点的三名接受者(病例1、2和3)在第6个月和第9个月改善了CGM措施以实现临床目标,其中两人也在第12个月(红线),但没有观察到任何改善对于案例4,它没有达到这个次要终点。病例1、2和3中血糖控制的改善还体现在CGM衍生的GMI(红线,第四图)的降低上,这比HbA1c水平(空心方块)更准确地代表了平均血糖的变化。仅每隔3个月测量一次,并且受免疫抑制治疗的影响。第五张图显示相应的胰岛素剂量。它是植入前2-4周(第0个月,绿点)和植入后3个月内的平均值。植入前1-10天开始免疫抑制治疗。不同的植入前条件以及方案开始后生活方式的变化使第3个月的剂量成为评估个体随时间变化的适当参考。数据显示,病例1、2和3(红线)中血糖控制终点的改善与胰岛素剂量的降低有关,这与在此期间代谢相关植入物功能的建立一致。对于病例4,没有注意到胰岛素剂量的相关变化。
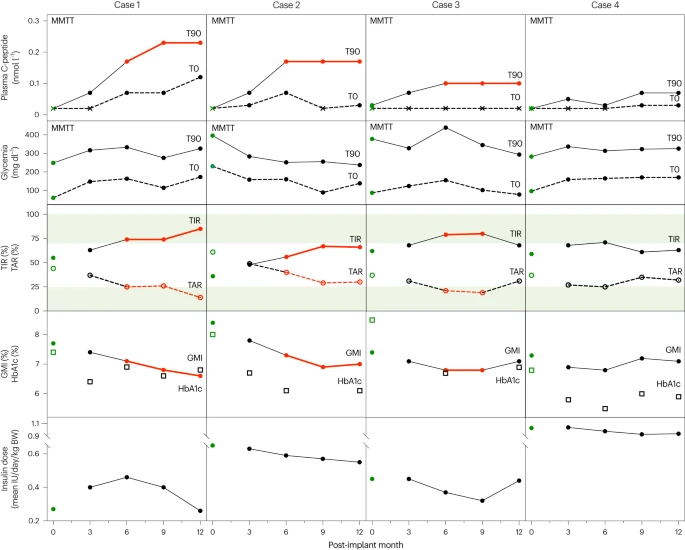
对于C肽分泌反应最佳的病例(病例1),MMTT诱导的C肽在第3个月和第9个月之间增加了三倍,然后保持稳定。尽管临床方案并未计划进行胰岛素原分析,但我们利用该患者相对较高的移植功能来评估胰岛素原释放,作为进一步询问干细胞衍生的β细胞功能状态的一种手段。第12个月时,β细胞分泌活性不足以纠正360分钟MMTT期间的高血糖状态(图2)。
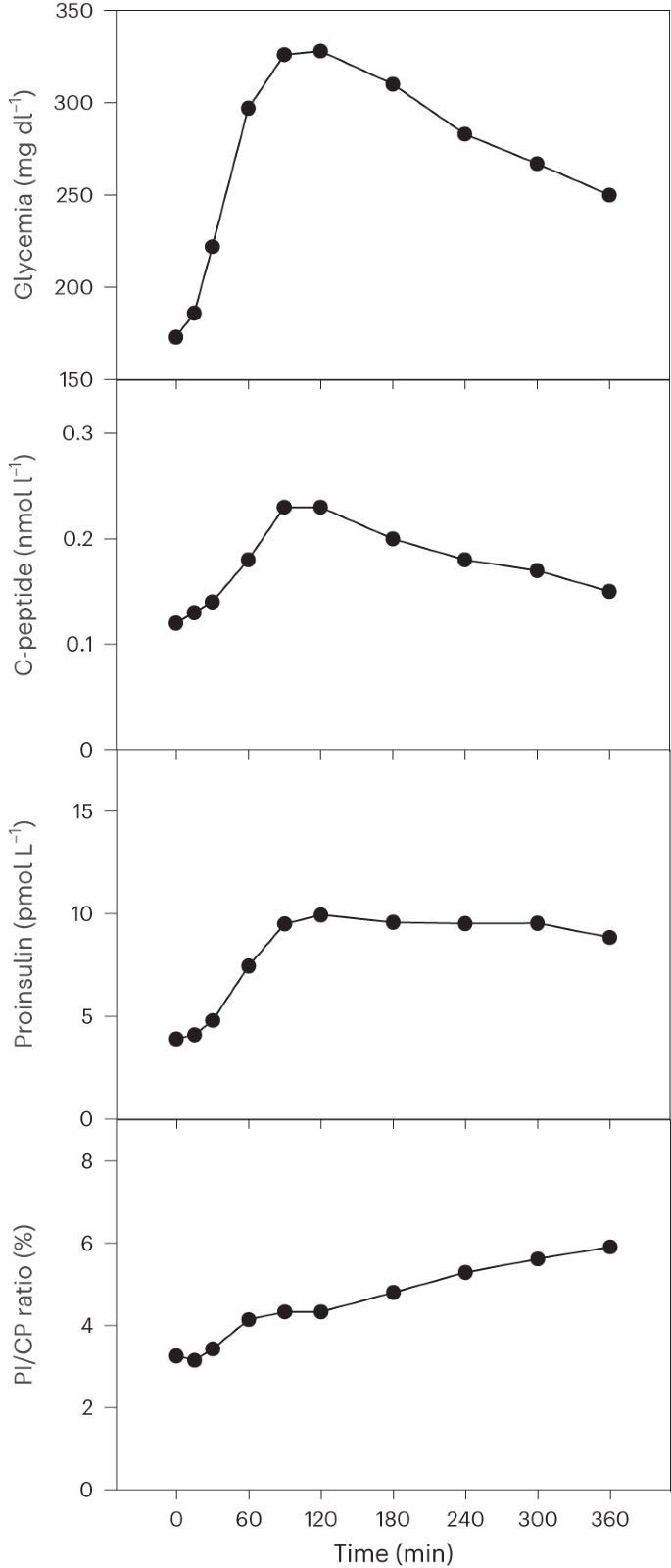
干细胞生成的植入物的组成
四个回收的哨兵装置可用于分析其内室和紧邻膜外的组织的成分。第6个月从病例1中取出了2个,从病例4中取出了2个,一个在第3个月,一个在第9个月。
案例1是一名女性受体,这允许通过 KDM5D 阳性细胞核识别男性供体细胞。两个内室都包含主要由供体细胞组成的片段和主要包含嵌入受体来源的KDM5D阴性成纤维细胞的结缔组织的其他片段(图2)。两种类型的节段都包含囊肿样结构,其边界是供体来源的上皮。供体来源的细胞群占内室细胞的32%,这是最初植入的细胞群存活率较低(开始时细胞群的35%)和受体细胞浸润(代表两倍以上的细胞)的结果(表2)。
讨论
这里提出的结果表明,植入1型糖尿病患者体内的设备输送的干细胞衍生细胞可以建立β细胞团,从而实现足够的功能来改善血糖控制。他们支持进一步开发hPSC衍生的PEC作为β细胞替代疗法和可回收装置的使用。这项研究是使用ViaCyte的PEC-Direct组合候选产品进行的,该候选产品由装在带有穿孔膜的装置中的PEC-01细胞组成,给予接受免疫抑制的患者。
本研究组的移植前刺激C肽水平低于0.03nmoll-1的LOD。PEC-Direct植入物在第6个月提高了10位受者中4位的基线水平,达到了主要疗效终点,10位受者中有3位(病例1、2和3)达到了大于0.07nmol l-1的水平,并持续到第12个月,达到了植入物功能稳定的次要疗效终点。这三个病例中的水平被认为与代谢相关。在病例2和3中,它们是β细胞低功能状态的特征,而在病例1中,它们是中等功能状态的特征。在检测不到β细胞功能的患者中诱导这些C肽水平的临床意义还体现在它们与有益的并发症相关。
这项对具有不同残余胰岛素分泌水平的T1D患者进行的纵向和横向分析发现,C肽水平与高血压、HbA1c 和胆固醇以及微血管并发症呈反向关系,这延续了之前的观察结果。这种相关性尚未在植入胰岛细胞的免疫抑制患者中得到证实。与临床直接相关的是,根据最近推荐的糖尿病医疗护理措施,观察到三名患者从第6个月起血糖控制有所改善。CGM数据显示,血糖控制的核心终点明显改善,接近或达到共识目标(TIR >70%和TAR<25%),同时使用的外源性胰岛素剂量降低。C肽反应最高的病例(病例 1)的血糖控制效果最好(第12个月的TIR为85%)。
最近也有报道称,两名接受肝内干细胞衍生胰岛制剂(VX-880)治疗的患者控制了血糖并产生了胰岛素,其中一名患者的胰岛素独立,空腹或MMTT刺激的C肽水平≥0.16nmoll-1。
由于纳入研究试验本身可能对结果产生积极和消极的影响,因此我们对个体患者进行了纵向分析。在没有混杂因素的情况下,持续的C肽反应≥0.10nmol l-1与减少外源性胰岛素剂量期间血糖控制的持续改善(病例1-3)相关,表明植入物中的β细胞质量发挥了血糖控制作用。
未表现出这种水平的β细胞功能的接受者(病例4-10)并未表现出血糖控制的改善以及较低的胰岛素剂量。
在案例5中,进入试验后观察到更好的血糖控制,但这归因于较高的胰岛素剂量。
在案例8中,免疫抑制剂的副作用改变了生活方式,导致碳水化合物摄入量显着减少,从而降低了血糖,而与植入物无关。总体而言,数据表明,当达到并维持C肽水平≥0.10nmol l-1时,血糖控制效果明显,仅纳入试验不足以在较低胰岛素剂量下实现更好的血糖控制。
总之,本报告展示了干细胞移植治疗1型糖尿病患者发挥血糖控制的可行性。
参考资料:Keymeulen, B., De Groot, K., Jacobs-Tulleneers-Thevissen, D. et al. Encapsulated stem cell–derived β cells exert glucose control in patients with type 1 diabetes. Nat Biotechnol (2023). https://doi.org/10.1038/s41587-023-02055-5
免责说明:本文仅用于传播科普知识,分享行业观点,不构成任何临床诊断建议!杭吉干细胞所发布的信息不能替代医生或药剂师的专业建议。如有版权等疑问,请随时联系我。



 浙公网安备 33010202002429号
浙公网安备 33010202002429号 官方微信公众号
官方微信公众号